Żylaki to problem, który towarzyszy człowiekowi od zawsze. Historycznie, pierwsze doniesienia na temat leczenia chorób układu żylnego kończyn dolnych pochodzą z okresu XV wieku przed naszą erą (!). Minęły setki lat, zanim leczenie żylaków chociaż w niewielkim stopniu zaczęło przypominać znaną nam dzisiaj skleroterapię. Pionierskie działania miały miejsce na początku XX wieku, kiedy to podawano do żylaków chlorek rtęci. Chociaż idea skleroterapii pozostała niezmienna od ponad 100 lat, to jednak ta, którą znamy z naszych gabinetów jest zupełnie inna. Usuwanie żylaków metodą skleroterapii zagościło w medycynie na dobre w latach 50 ubiegłego wieku. Pierwszy masowo produkowany środek do skleroterapii był roztworem prokainy.
Oceń przydatność artykułu klikając gwiazdkę
Skleroterapia żylaków - na czym polega?
Czym jest skleroterapia?
Skleroterapia jest metodą, która polega na iniekcji specjalistycznego środka chemicznego do światła naczynia krwionośnego. Jego właściwości fizykochemiczne powodują obliterację tj. zamknięcie wybranych naczyń układu krążenia – konkretnie żylaków. Można zatem powiedzieć, że to celowo indukowany stan zapalny, w efekcie którego niechciane naczynie żylne włóknieje i znika z powierzchni skóry.
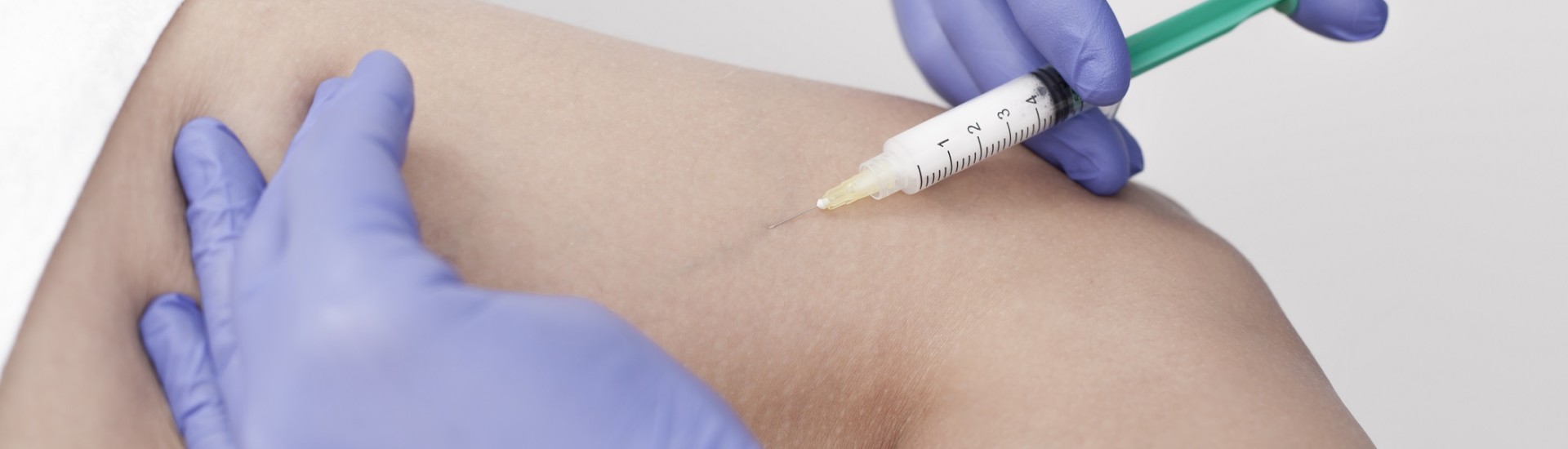
Skleroterapia doczekała się różnych modyfikacji – na przykład podawania środka obliterującego pod kontrolą aparatu USG. Niezależnie od wykorzystywania dodatkowych technologii, istotą skleroterapii jest wprowadzenie cienkiej igły do naczynia żylnego i podanie przez lekarza odpowiedniej ilość substancji obliterującej. Jej ilość jest adekwatna do wielkości naczynia, które będzie ostrzykiwane. W trakcie zabiegu pacjent znajduje się w pozycji zapewniającej wygodny dostęp do pola zabiegowego. W pierwszej kolejności skóra znajdująca się nad obszarem zabiegowym jest dezynfekowana. W przypadku usuwania żylaków, przed podaniem środka obliterującego konieczne jest uniesienie kończyny dolnej, dzięki czemu usuwana jest krew ze światła naczynia żylnego, obniżając w ten sposób ryzyko wystąpienia krwiaka.
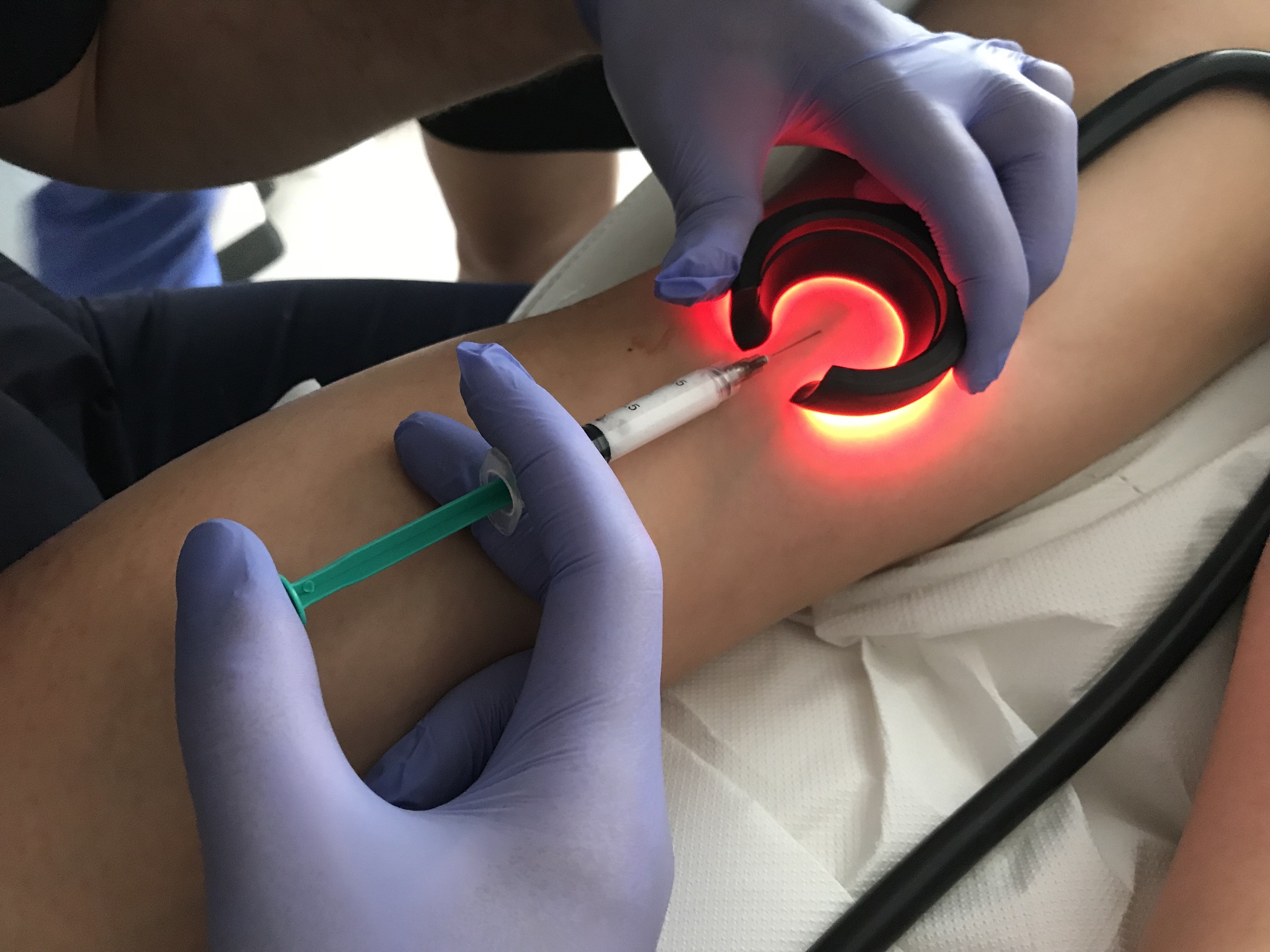

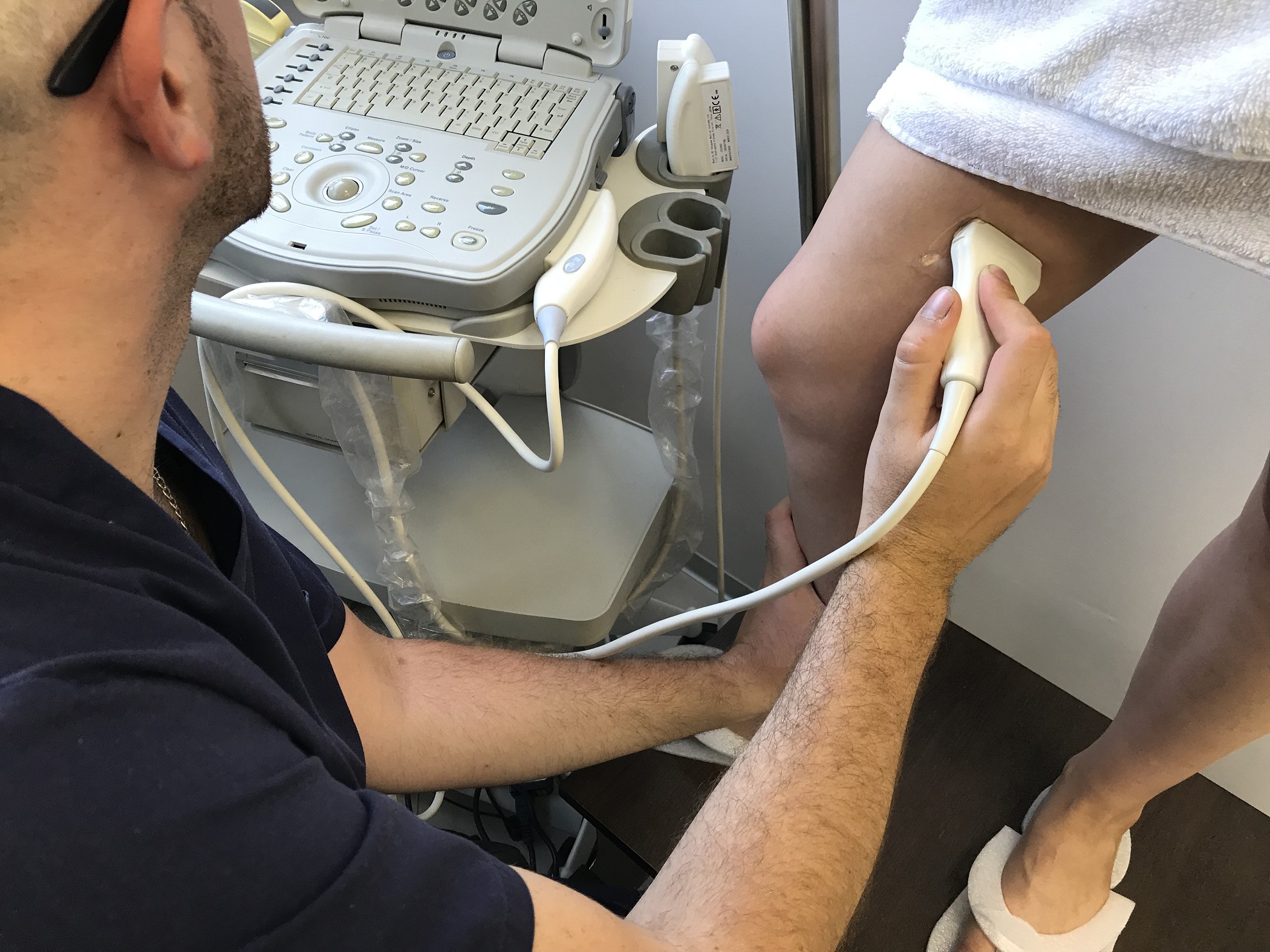
Następnym krokiem jest zamknięcie światła naczynia krwionośnego poprzez iniekcję środka skleroterapeutycznego. Aby być pewnym, że igła znajduje się w świetle naczynia, lekarz często przed iniekcją dokonuje aspiracji. Jeśli igła znajduje się w prawidłowym położeniu lekarz przystępuje do podania środka skleroterapeutycznego. Na skutek podania środka obliterującego, naczynie zaczyna zmieniać swoją barwę. W trakcie iniekcji lekarz uciska obszar naczynia żylnego powyżej oraz poniżej miejsca wprowadzenia igły. W ten sposób ogranicza się niepotrzebne rozprzestrzenianie środka zamykającego naczynie żylne. Jeśli ostrzykiwane naczynie jest znacznej wielkości, może okazać się konieczne wykonanie kilku iniekcji w niewielkim odstępie od siebie. W przypadku większych naczyń żylnych, podanie płynu obliterującego często przeprowadza się pod kontrolą ultrasonograficzną (USG). Dzięki temu możliwe jest pełne zoobrazowanie naczynia żylnego i uchwycenie momentu, kiedy środek skleroterapeutyczny podawany jest do światła naczynia krwionośnego. Na skutek wypełnienia naczynia krwionośnego od razu dochodzi do zmiany obrazu w badaniu USG. Bez wątpienia skleroterapia jest jedną z najmniej inwazyjnych metod usuwania żylaków jednocześnie zapewniając bardzo dobry efekt kosmetyczny.
Skleroterapia piankowa
Jak wcześniej wspomniano, większość nowości w skleroterapii ogranicza się do modyfikacji środków stosowanych do iniekcji. To niezwykle ważne, bowiem właśnie środek obliterujący jest jednym z najważniejszych elementów wpływających na efektywność terapii.
Nazwa „skleroterapia piankowa” odnosi się właśnie do postaci płynu podawanego do światła naczynia – w istocie ma on formę pianki. Pierwsze próby wykorzystywania piany do zamykania naczyń żylnych miały miejsce w latach 70 ubiegłego wieku – technika ta została nazwana „air block” i polegała na wytworzeniu pęcherzyka powietrza w świetle naczynia żylnego i w następnej kolejności podaniu środka obliterującego – ideą tej techniki miało być zmniejszenie rozcieńczenia płynu podawanego do naczynia. Początkowo wierzono, że metoda ta ma wiele zalet – między innymi zmniejsza ryzyko pojawiania się zakrzepów. Ostatecznie metoda „air block” została porzucona, jednak można powiedzieć, że doczekała się swojej modyfikacji – mowa o skleroterapii mikropęcherzykowej (piankowej). Technika ta jest bardziej efektywna i zapewnia bardzo dobre wyniki usuwania żylaków, między innymi przez wydłużenie czasu w jakim środek sklerotyzujący pozostaje w kontakcie ze światłem naczynia.
Skleroterapia piankowa znana nam z dzisiejszych czasów została opracowana w połowie lat 80 ubiegłego wieku – otrzymywanie środka sklerotycznego w formie pianki opisał Tessari i jest to metoda stosowana do dzisiaj. Polega ona na wymieszaniu płynu obliterującego z powietrzem za pomocą dwóch strzykawek połączonych specjalnym łącznikiem – w jednej znajduje się środek w formie płynu, a w drugiej powietrze. Mieszanie odbywa się poprzez naciskanie tłoków strzykawek w przeciwnych kierunkach, aż do momentu uzyskania preparatu w formie piany. Otrzymana w ten sposób mieszanina wykazuje stabilność przez krótki czas (około 2 minut) i musi zostać szybko podana w obręb naczynia żylnego.
Podawanie środka obliterującego w formie piany niesie za sobą szereg korzyści. Uzyskana konsystencja pozwala na przemieszczenie się krwi w świetle naczynia żylnego. Dzięki temu istnieje mniejsze ryzyko organizacji zakrzepu w świetle naczynia. Forma pianki utrudnia także mieszanie się preparatu z krwią, dzięki czemu uzyskiwany jest dłuższy kontakt środka obliterującego ze ścianą naczynia żylnego.
Wymienione zalety skleroterapii piankowej przekładają się na możliwość zastosowania mniejszego stężenia środka skleroterapeutycznego. Podobnie jak inne formy skleroterapii, skleroterapię piankową przeprowadza się w warunkach ambulatoryjnych.
Skleroterapia płynowa
Od strony praktycznej skleroterapia wykorzystująca środek obliterujący o konsystencji płynu nie różni się niczym od skleroterapii piankowej. Wybór odpowiedniej metody zależy od wielkości oraz stopnia zaawansowania żylaków, które mają zostać zamknięte. W przypadku naczyń mniejszego kalibru zazwyczaj wybierana jest metoda płynowa, chociaż ostateczną decyzję zawsze podejmuje lekarz w oparciu o wywiad oraz badanie fizykalne pacjenta. Wybór właściwej metody zapewnia najwyższą skuteczność procedury zabiegowej.
Wskazania do zabiegu – leczenie pajączków i żylaków
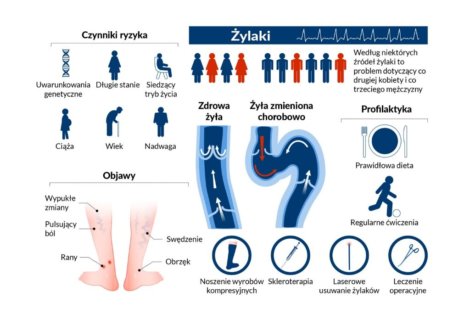
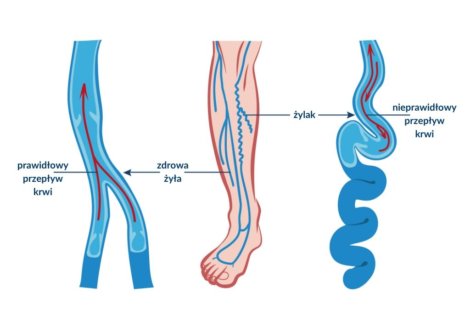
Wskazania do zabiegu skleroterapii są bardzo jasno sprecyzowane. Są nimi usuwanie żylaków oraz tak zwanych pajączków na nogach (często nazywanych przez pacjentów popękanymi naczynkami). Większość osób bez problemu potrafi rozpoznać żylaki, które są trwale poszerzonymi naczyniami żylnymi – często przybierają postać poskręcanych sznurów i występują w obrębie kończyn dolnych. Żylaki mogą powstawać w wyniku niewydolności dużych pni żylnych – żyły odpiszczelowej, żyły odpiszczelowej dodatkowej (przedniej i tylnej) czy żyły odstrzałowej. Występowanie poszerzonych naczyń żylnych może mieć pochodzenie pierwotne lub wtórne. Pierwotnie powstają w wyniku defektu biologicznego – zaburzonej syntezy kolagenu oraz elastyny. Nie bez znaczenia pozostaje także obciążenie czynnikami ryzyka takimi jak siedzący tryb życia, dieta ubogo resztkowa, czy otyłość znacznego stopnia. Wtórnie żylaki powstają po przebytej zakrzepicy, czy też w wyniku urazów (także tych które powstały w wyniku przebytych operacji chirurgicznych). Żylaki mogą powstawać także w wyniku niewydolności żył przeszywających.
Innym wskazaniem do skleroterapii są tak zwane pajączki fachowo nazywane teleangiektazjami. Są znacznie węższe w porównaniu do żylaków i zazwyczaj występują w większej ilości – w postaci całych skupisk. Przybierają także niebieskawą lub ciemnoczerwoną barwę. Najczęściej pojawiają się w obrębie uda lub goleni.

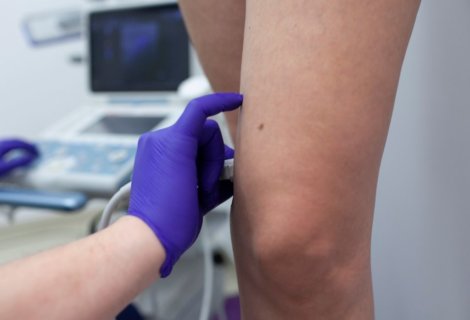
Pajączki zazwyczaj stanowią defekt kosmetyczny, ale mogą także powodować dolegliwości bólowe. Skleroterapia jest jedną z metod leczenia teleangiektazji obok laseroterapii i elektrokoagulacji. Można powiedzieć, że pajączki na nogach wyglądają stosunkowo niewinnie – nie są tak silnie zaznaczone jak żylaki. Należy jednak pamiętać, że bardzo często są pierwszym objawem przewlekłej niewydolności żylnej kończyn dolnych. Między innymi z tego powodu, przed przeprowadzeniem skleroterapii warto wykonać badanie USG Doppler kończyn dolnych. Zamykanie pajączków na nogach często wymaga kilku sesji zabiegowych.
Czy skleroterapia jest skuteczna?
Skleroterapia to jeden z najpopularniejszych sposobów usuwania żylaków – spotyka się z dużym zadowoleniem pacjentów dzięki wysokiej efektywności i krótkiemu okresowi rekonwalescencji. Jak wcześniej wspomniano, usuwanie żylaków metodą iniekcji do światła naczynia żylnego obecne jest w medycynie od setek lat. Od tego czasu przeprowadzono niezliczoną ilość badań na temat skuteczności i bezpieczeństwa skleroterapii. Bardzo istotne dla lekarzy wykonujących zabieg jest porównanie efektywności poszczególnych rodzajów skleroterapii (płynowej lub piankowej).
Zasadniczo skuteczność usuwania żylaków przez ostrzykiwanie środkami obliterującymi określana jest na poziomie 80 – 90%. Warto jednak zaznaczyć, że w przypadku rozległych żylaków zabieg może wymagać powtórzenia.
Określenie skuteczności skleroterapii najlepiej prześledzić na podstawie przeprowadzonych analiz na dużej grupie pacjentów. Jednym z przykładów jest badanie wykonane przy Uniwersytecie w Oklahomie (University of Oklahoma Vascular Center), które miało miejsce w okresie od listopada 2004 roku do czerwca 2007 roku. Jego zadaniem było określenie efektywności skleroterapii piankowej u 166 pacjentów. U niektórych z nich wykonano zabieg skleroterapii na dwóch nogach – w sumie przedmiotem badania było 217 nóg. Analiza dotyczyła zarówno kobiet jak i mężczyzn z przewagą kobiet – 62% : 38%. Kontrola pozabiegowa miała miejsce już w pierwszym tygodniu po wykonaniu skleroterapii – uzyskano zamknięcie światła żylaków u 65% nóg (141 z 217), u 34% (74 nóg) wystąpiło częściowe zamknięcie, u 1% nie udało się uzyskać zamknięcia światła naczynia. Oprócz doskonałego efektu estetycznego uzyskano także znaczną poprawę w obszarze dolegliwości, które były zgłaszane przez pacjentów przed przystąpieniem do zabiegu skleroterapii piankowej. Aż 94% pacjentów zgłosiło znaczną poprawę, uzyskano także bardzo dobre efekty w gojeniu się owrzodzeń żylnych, towarzyszących żylakom – 23 z 29 uległo wygojeniu, a 4 uległy znacznemu zmniejszeniu.
Inne przeprowadzone badania również wskazują na wysoką efektywność skleroterapii żylaków, określaną na minimum 60%.
Warto także wspomnieć, że skleroterapia nie ogranicza się jedynie do usuwania żylaków. To także metoda stosowana w usuwaniu malformacji żylnych – według badań w takim przypadku bardziej efektywnie będzie działać skleroterapia piankowa.
Skleroterapia i efekty leczenia
Wysoka skuteczność terapii przekłada się na bardzo dobre efekty terapeutyczne. Po zabiegu znikają niechciane żylaki. U pacjentów z owrzodzeniami żylnymi, z czasem dochodzi do ich zagojenia. Zmniejszają się także dolegliwości, które często zgłaszają pacjenci zmagający się z żylakami. Należą do nich uczucie zmęczenia nóg, ból czy pieczenie, opuchlizna oraz skurcze nocne. Nie można także zapominać o efekcie kosmetycznym. Wiele osób zapewne zadaje sobie pytanie, czy warto usuwać żylaki, jeśli nie towarzyszą im żadne dokuczliwe objawy. Warto zauważyć, że nieleczone żylaki mogą się powiększać i doprowadzić do występowania poważnych symptomów znacznie ograniczających codzienne funkcjonowanie.
Chociaż zdecydowana większość zabiegów kończy się sukcesem, to należy pamiętać, że na pełny efekt zabiegu trzeba najczęściej poczekać kilka tygodni, co jest związane z mechanizmem w jakim działa środek obliterujący.
Możliwe skutki uboczne
Chociaż skleroterapia należy do metod małoinwazyjnych (w porównaniu do klasycznego, chirurgicznego usuwania żylaków), to jednak wiąże się z pewnym ryzykiem efektów ubocznych. Zazwyczaj nie są one poważne i szybko mijają – w większości przypadków nie są konieczne specjalistyczne interwencje lekarskie. Możliwe skutki uboczne skleroterapii najlepiej prześledzić także na podstawie analizy częstości ich występowania u pacjentów, którzy poddali się zabiegowi skleroterapii. U osób, które brały udział w badaniu przy Uniwersytecie w Oklahomie dokonano analizy rodzaju oraz częstości występowania poszczególnych skutków ubocznych skleroterapii piankowej. Skutki uboczne w przeprowadzonym badaniu określono na „minimalne”. Jedynie 97 osób zgłaszało niewielkie dolegliwości bólowe, jednak 79 z nich nie wymagało żadnego leczenia. U pozostałych 18 osób środki wydawane bez recepty (OTC) uśmierzyły ból. Warto jednak zaznaczyć, że to nie jedyne objawy uboczne, które zgłaszali pacjenci. Stosunkowo często (u blisko 25% pacjentów) wystąpiła hiperpigmentacja (przebarwienia skórne) nad obszarem zabiegowym. Może ona mieć charakter przemijający lub trwały – szacuje się, że hiperpigmentacja trwająca ponad rok dotyczy około 1 – 2% pacjentów. Wymienione objawy uboczne wystąpiły u mniej niż połowy osób biorących udział w programie zamykania naczyń żylnych metodą skleroterapii piankowej. Pozostałe, które wystąpiły były jednak znacznie poważniejsze i obejmowały zakrzepowe zapalenie żył (5% badanych), zakrzepicę żył głębokich czy objawy neurologiczne. Bardzo poważne efekty uboczne takie jak uczucie ucisku w klatce piersiowej czy reakcje alergicznie nie wystąpiły u żadnej osoby.
Ból po zabiegu skleroterapii ma charakter przemijający. Sytuacja nieco inaczej wygląda w przypadku przebarwień skórnych – te mogą utrzymywać się nawet 6 do 12 miesięcy. Przyczyny powstawania przebarwień mogą być różne – przypuszcza się, że znaczenie ma rodzaj oraz stężenie środka obliterującego, techniki iniekcji czy przestrzegania zaleceń pozabiegowych.
Bardzo rzadkim powikłaniem jest martwica skóry w okolicy, gdzie podawany był środek skleroterapeutyczny. Najczęściej dochodzi do niej w przypadku iniekcji wymienionego środka do naczynia tętniczego. Przy zabiegach przeprowadzanych pod kontrolą USG Doppler martwica praktycznie się nie zdarza.
Kolejnym efektem ubocznym, który może pojawić się w przebiegu skleroterapii jest tak zwany matting. Jest to neowaskularyzacja poskleroterapeutyczna, która polega na pojawieniu się nowych teleangiektazji (czyli widocznych naczyń krwionośnych) nad obszarem, gdzie zamknięto naczynie żylne. Objaw ten zazwyczaj ma przemijający charakter i ustępuje w ciągu 3 – 12 miesięcy, ale może mieć również charakter przewlekły.
Przedstawiona analiza jest dowodem na to, że zabieg skleroterapii jest bezpieczny i efektywny. Podsumowując realne efekty uboczne, które zgłaszają pacjenci obejmują ból, hiperpigmentację, zakrzepowe zapalenie żyły czy krwiak.
W celu uniknięcia pojawiania się krwiaków zaleca się, aby zrezygnować z picia alkoholu oraz zażywania leków przeciwzakrzepowych około 3 – 4 dni przed zabiegiem. Należy jednak pamiętać, że krwiak nie świadczy o nieprawidłowo przeprowadzonej skleroterapii.
Innym, znacznie poważniejszym powikłaniem po obliteracji naczyń żylnych jest zakrzepica żył głębokich czyli DVT (ang. deep vein thrombosis). Na występowanie tego efektu ubocznego składa się wiele czynników – między innymi wcześniejszy wywiad chorobowy pacjenta, reakcja na podanie środka stosowanego w skleroterapii, palenie papierosów czy indywidualne, osobnicze predyspozycje. Sama procedura podawania środka skleroterapeutycznego do światła naczynia wiąże się z występowaniem tak zwanej triady Virchowa, która prowadzi do powstawania zakrzepów.
Warto zaznaczyć, że przedstawione skutki uboczne terapii występują rzadko, a sama skleroterapia uważana jest za zabieg bardzo bezpieczny.
Przeciwwskazania do zabiegu skleroterapii
Chociaż skleroterapia uważana jest za zabieg stosunkowo małoinwazyjny (w porównaniu do tradycyjnej chirurgii), to jednak istnieją przeciwwskazania do jej wykonania. Między innymi dlatego tak ważny jest wywiad lekarski – w trakcie rozmowy kwalifikującej do jakiegokolwiek zabiegu medycznego, pacjent musi szczerze odpowiadać lekarzowi na jego pytania. Ma to bezpośredni wpływ na bezpieczeństwo procedury oraz jej efektywność.
Skleroterapia jest zabiegiem, którego nie wykonuje się w okresie ciąży lub karmienia piersią. To specyficzny czas w którym nie przeprowadza się wielu zabiegów, jeśli nie mają one wskazań nagłych lub ratujących życie. Oprócz okresu ciąży oraz laktacji należy także pamiętać o jednym z najważniejszych przeciwwskazań jakim jest nadwrażliwość (alergia) na środek obliterujący lub którykolwiek jego składnik. Alergia może ujawnić się nawet w trakcie zabiegu, doprowadzając do tak zwanej ostrej nadwrażliwości, która może objawiać się zaburzeniami pracy układu oddechowego, układu krążenia, a w skrajnych przypadkach doprowadza nawet do zgonu. Warto wspomnieć, że każda procedura medyczna która polega na podaniu leków lub innych substancji medycznych może wiązać się z ryzykiem wystąpienia alergii. Jeśli pacjent zmaga się z jakąkolwiek alergią, koniecznie należy o tym wspomnieć podczas wywiadu lekarskiego.
Występowanie niewyrównanych schorzeń ogólnoustrojowych takich jak cukrzyca, nadciśnienie tętnicze czy niewydolność serca zawsze wymagają uprzedniej konsultacji u lekarza prowadzącego terapię danej jednostki chorobowej.
Należy także pamiętać, że usuwania żylaków nie przeprowadza się u pacjentów, u których w momencie zabiegu występuje przeziębienie czy też inna infekcja grypopodobna.
Skleroterapii nie wykonuje się także u pacjentów zmagających się z chorobą nowotworową lub będących w trakcie leczenia onkologicznego.
Bardzo istotny jest także wywiad w kierunku zakrzepicy żył – w wyniku przeprowadzonej skleroterapii istnieje ryzyko przemieszczenia skrzepliny do większych naczyń żylnych co z kolei może skutkować tak poważnymi konsekwencjami jak zatorowość płucna mogąca dawać nawet śmiertelne skutki.
Skleroterapia – co po zabiegu
Przestrzeganie zaleceń pozabiegowych ma bezpośredni wpływ na efektywność każdej terapii. Taka sytuacja ma miejsce również w przypadku skleroterapii. Pomimo tego, że jest metodą małoinwazyjną to jej skuteczność jest bardzo wysoka. Oczywiście kluczowe znaczenie ma sposób w jaki lekarz przeprowadził zabieg, jednak sama poprawność jego wykonania może okazać się niewystarczająca do uzyskania satysfakcjonujących efektów – dużą rolę pełni także sam pacjent.
Bezpośrednio po skleroterapii, zależnie od średnicy zamykanych żylaków, może być zalecone stosowanie pończoch uciskowych o II klasie ucisku. Pończocha zakładana jest od razu po zabiegu i nie powinna być ściągana nawet do kąpieli, czy snu przez pierwsze 24 godziny. W kolejnych dobach stosuje się ją w ciągu dnia (tj. od wstania z łóżka aż do położenia się spać) przez okres 4 tygodni. Zależnie od rozległości zabiegu, stosowanej metody i czynników ryzyka, lekarz może zdecydować o wydłużeniu bądź skróceniu tego okresu. Jak wspomniano, pończochy zakładane są od razu po zabiegu. Należy także zadbać o odpowiedni strój, który umożliwi założenie pończoch bezpośrednio po wykonanej skleroterapii. Wszystkich tych informacji powinien udzielić także lekarz podczas wizyty kwalifikacyjnej. Zamiast pończoch uciskowych, niektórzy lekarze dopuszczają stosowanie bandaży uciskowych, jednak pończochy wydają się być łatwiejsze w stosowaniu.
Po założeniu pończoch uciskowych pacjent powinien chodzić przez około 15 minut. Przeciwwskazane jest siedzenie oraz leżenie. W kilka dni po zamykaniu naczyń żylnych należy zrezygnować również z długich podróży samochodem lub samolotem. Działania te mają bardzo duże znacznie dla przebiegu prawidłowego procesu skleroterapii.
Warto zauważyć, że wymienione zalecenia pozabiegowe nie przyczyniają się do znacznego ograniczenia w codziennej aktywności – pacjenci wracają do obowiązków szybciej niż w przypadku klasycznych zabiegów chirurgicznych. W kilka dni po zabiegu należy zrezygnować z wzmożonej aktywności fizycznej, basenu, sauny czy jacuzzi. Nie zaleca się także opalania czy korzystania z solarium.
Wizyta kontrolna po skleroterapii zazwyczaj odbywa się w ciągu 7 – 14 dni po zabiegu, choć przed ostateczną oceną efektów trzeba poczekać na pełne wygojenie ostrzykiwanych obszarów. Zwykle trwa to około 4 tygodni.
Zachęcamy również do zapoznania się z następującymi materiałami:
- Skleroterapia piankowa i płynowa – na czym polega i ile kosztuje?
- Zamykanie naczynek na nogach
- Zapalenie żylaków – czym jest i jak powstaje?
- Zamykanie naczynek – metody, opinie i ceny
- Żylaki nóg – przyczyny, objawy, leczenie
- Laserowe usuwanie żylaków – jak wygląda zabieg?
- 7 sposobów na żylaki
- CLaCS – nowa metoda zamykania poszerzonych naczynek
- Czy wyleczone żylaki wracają?
- Która z metod leczenia żylaków jest najskuteczniejsza?
- Na czym polega leczenie hybrydowe?
- Kiedy najlepiej robić zabiegi wewnątrznaczyniowe?
- Na czym polega leczenie estetyczne zmian żylnych?
- Żylaki w ciąży – co powinnaś wiedzieć?
- Na czym polega kompresjoterapia?
- Tabletki na żylaki – czy działają?
Źródła:
„Chirurgia tętnic i żył obwodowych”, Wojciech Noszczyk
„Safety Concerns for Sclerotherapy of Telangiectases, Reticular and Varicose Veins”, Yiannakopoulou E.
Journal of Clinical Medicine „Latest Innovations in the Treatment of Venous Disease”, Robert R. Attaran
„Injection Sclerotherapy” Robert L. Worthington-Kirsch, M.D., F.S.I.R., F.A.S.A., R.V.T., (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3036277/)
„Rola skleroterapii piankowej w leczeniu żylaków kończyn dolnych” Arkadiusz Jawień, Marek Ciecierski
„Effectiveness of foam sclerotherapy for the treatment of varicose veins” Raha Nael and Suman Rathbun Guest Editor: Teresa Carman
„Systematic review of the safety and efficacy of foam sclerotherapy for venous disease of the lower limbs” X Jia, G Mowatt, V Ho, J Cook, C Fraser, and J Burr.